- สมาชิกต้องทวนคำสั่งหัวหน้าทีม (Closed-loop communication)
- คำสั่งต้องดังและชัดเจน (Clear massage)
- รับผิดชอบหน้าที่ของตนเองอย่างเต็มที่ (Clear roles and responsibility)
- ทราบข้อจำกัดของตนเอง ไม่รั้งรอที่จะขอความช่วยเหลือ (Knowledge limitation)
- หัวหน้าทีมถามนำสมาชิกเพื่อค้นหาข้อบกพร่องระหว่างการช่วยชีวิต (Knowledge sharing)
- ในทีมสามารถท้วงติงกันได้อย่างสร้างสรรค์ (Construction intervention)
- วิเคราะห์และสรุปการทำงาน รวมถึงสรุปการปฏิบัติงานจาก recorder (Re-evaluation)
- ให้เกียรติและให้กำลังใจซึ่งกันและกัน (Mutual respect)
- ไม่รู้สึกตัว
ไม่หายใจ หายใจเฮือก เขียว อาจเป็น cardiac arrest ต้องรีบคลำ pulse **ดู pediatric PALS
- CBC
ผิดปกติ แสดงว่า อาจมี life-threatening condition ต้องทำ primary assessment ต่อไป ได้แก่
- C: ซึม กระสับกระส่าย
- B: หายใจเร็ว หายใจลำบาก หายใจเสียงดัง
- C: ตัวซีด ลาย เขียว
วงรอบประเมิน (evaluation) - ระบุปัญหา (identify) - ช่วยเหลือ (intervene)
- Airway:
ดู ฟัง คลำ (look-listen-feel) ประเมินว่ามี UAO
หรือไม่ (ใช้เวลาไม่เกิน 10 วินาที) เช่น stridor,gurgling,
hoarseness ทำการ open airway, clear airway, maintain
airway
- Breathing:
ดู respiratory rate/pattern, effort, และ chest
expansion ฟังปอด 2 ข้าง (ข้าง sternal ข้างรักแร้ ข้างหลัง)ตรวจ O2 saturation
- เสียงที่ตรวจพบได้ เช่น stridor, snoring, gurgling, grunting (สร้าง PEEP), wheezing, crackles (dry-ILD; moist-pneumonia, pulmonary edema), abnormal cough/cry sound
- เมื่อประเมินตัว “A และ B” เสร็จจะต้องสรุปได้ว่ามีความผิดปกติหรือไม่ ประเมินความรุนแรง (respiratory distress หรือ respiratory failure) และเป็นความผิดปกติใด (UAO, LAO, lung tissue disease หรือ Disordered control of breathing) และให้การรักษาไปตามระดับความรุนแรงและสาเหตุ
ระดับความรุนแรง
ตำแหน่งที่มีความผิดปกติ
|
- Circulation: ดูว่ามีภาวะ shock หรือไม่ ได้แก่ ซึม-สับสน, ซีด/ลาย/เขียว,มือเท้าเย็น, pulse เบาเร็ว (< 2 ปี > 180/min, > 2 ปี > 160/min; โดยคลำ central และ peripheral pulse), prolonged capillary refill, urine ออกน้อย (> 1.5-2 mL/kg/hหรือ > 1 mL/kg ในวัยรุ่น)รวมทั้งฟัง heartmurmurและคลำ liver, วัด BPและ monitor EKG
- เมื่อประเมินตัว “C” เสร็จจะต้องสรุปได้ว่ามีความผิดปกติหรือไม่ ประเมินความรุนแรง (compensated หรือ decompensated shock) และคิดว่ามีความผิดปกติแบบใด (hypovolemic, distributive, cardiogenic, obstructive, dissociative shock)และให้การรักษาไปตามสาเหตุ
ระดับความรุนแรง
ชนิดของความผิดปกติ
การให้สารน้ำในภาวะ shock (5-10-20)
|
***Ductal dependent systemic blood flowได้แก่ coarctation
of aorta, interrupted aortic arch, critical AS, hypoplastic left heart syndrome
จะตรวจพบ แขนขวา (preductal)เทียบกับ ขา (postductal)
จะมี SBPสูงกว่า 5-10 mmHg และ oxygen sat > 3%
- Disability: ตรวจ GCS (หรือ AVPU), pupil; POCT glucose (< 40 ในทารกแรกเกิด, < 60 ในเด็ก)
- Exposure/environment: เปิดเสื้อตรวจดูเป็นส่วนๆ ดูว่ามีแผล burn, bruise,petechial, deformity bleeding หรือไม่ และวัดอุณหภูมิดูภาวะ hypothermia
แนวทางประเมินและรักษา bradycardia และ tachycardia
 |
Vagal maneuverได้แก่ ice water to face (ใช้ถุงใส่น้ำเย็น (0-15oC) หรือน้ำแข็งบดวางคลุมใบหน้านาน 15-30 วินาที พร้อมกับ monitor ECG ซึ่งควรจะเกิด conversion ใน 15-35 วินาที), carotid sinus massage, postural modification, Upside-down positioning |
 |
วาง paddle ที่ด้านขวาต่อ sternum ระดับ 2nd ICS และที่ Lt
midclavicular line ระดับ xiphoid; ในเด็ก <
1 ปีหรือ < 10 kg ให้ใช้ paddle เด็ก(4.5 cm) ถ้ามีแต่
paddle 8 cm สามารถวางแบบ AP แทนได้ |
 |
| ในเด็ก < 8 ปี หรือ < 25 kg ถ้าใช้ AED ต้องมี pediatric dose attenuator |
ประมาณน้ำหนักเด็กไทย P50
- ใช้
length-based
measurement
- <
12 เดือน: kg = (อายุเป็นเดือน/2) + 4
- 1-10
ปี: kg = (อายุเป็นปี x 2) + 8
- >
10 ปี: kg = อายุเป็นปี x 3
**มีการศึกษาพบว่าน้ำหนักที่ถามจากพ่อแม่มีความแม่นยำมากกว่าการประมาณด้วยวิธีอื่นๆ
ประมาณ V/S
- <
2 ปี: HR 80-180 RR 20-40 (infant 30-60)
- 2
ปี: HR 60-160 RR 15-30
- SBP
ที่ 50th percentile: 90 + (อายุ x
2) mmHg
- SBP
ที่ 5th percentile: 70 + (อายุ x
2) mmHg; (> 10 ปี เท่ากับ 90 mmHg; < 1 เดือน เท่ากับ < 60 mmHg)
- MAP
ที่ 50th percentile: 55 + (อายุ x
1.5) mmHg
วิธีจำ RR, HR ตามอายุ เริ่มดูจากแถวอายุ 2-3 ปี จะเรียง“2-3-40” ถ้าจำในวงเล็บจะง่ายกว่า และขณะหลับ HR จะลดลงอีก 20/min
แรกเกิด (<
1 เดือน) | HR 200-100/min (200/100) | |
ทารก (<
1 ปี) | RR 30-50 (50) | HR 100-180/min
(180/100) |
เตาะแตะ (2-3ปี) | RR 20-40
(40) | HR 100-140/min
(140/100) |
ก่อนวันเรียน | RR 20-30 (30) | HR 80-120/min
(120/80) |
วัยเรียน | ค่าปกติอยู่ระหว่างก่อนวัยเรียนกับวัยรุ่น | |
วัยรุ่น | RR 12-20 (20) | HR 60-100/min
(100/60) |
- ถ้า peripheral IVหรือ IO ให้ bolus NSS ตาม 5 mL
- ในเด็กที่ shock ถ้าเปิด peripheral IV ไม่ได้ใน 90 sec หรือ 2 attempts ให้เปิดทาง IO แทน
- ให้ทาง ETTให้ dilute NSS 3-5 mL แล้ว flush NSS ตาม 5 mL แล้วบีบ bag 5 ครั้ง
- การผสมยา drip ให้ใช้ BW x 6 เท่ากับจำนวน mg ใน NSS 100 mL แล้ว drip จำนวน mL/hr จะเท่ากับ mcg/kg/min ถ้าเป็นยาที่ dose เป็น 0.1 mcg/kg/min ให้ผสมเป็น BW x 0.6 ใน NSS 100 mL แทนจะได้จำนวน x mL/hr เท่ากับ 0.x mcg/kg/min
Dose ยาในเด็ก **ใน obese children ให้ใช้ actual weight ในการคำนวณขนาดยา
- Adenosine 0.1 mg/kg (max 6 mg) และ 0.2 mg/kg (max 12 mg) ใน 2nd dose ให้ 2 syringes technique 5-10 mL
- ใน heart failure, heart transplant, หรือได้ยา CBZ หรือ dipyridamole ให้ลดขนาดยาลง
- บางกรณีที่มักใช้ไม่ค่อยได้ผล เช่น severe TR, Glenn operation, Fontan operation, หรือ large atrial Lt-to-Rt shunt อาจเปลี่ยนเป็น amiodarone หรือ synchronized cardioversion แทน
- Amiodarone 5 mg/kg IV bolus (VF/pulseless VT) หรือ 20-60 min (perfusing SVT/ VT) ให้ซ้ำได้ 2 ครั้ง (รวม 15 mg/kg) max 300 mg/dose
- Atropine 0.02 mg/kg IV หรือ 0.04-0.06 mg/kg ETT (max 0.5 mg) ใช้ใน unstable bradycardia ที่สาเหตุเกิดจาก vagal tone เพิ่มขึ้น, AV block ชนิด Mobitz I หรือ II หรือใช้ high dose ใน organophosphate poisoning
- 10%CaGluconate 0.6 mL/kg IV slow push
- Crystalloid (RLS) 20 mL/kg IV in 5-10 min (hypovolemic, distributive shock) หรือ 5-10 mL/kg in 10-20 min (cardiogenic shock); ใช้ ideal body weight
- Dexamethasone 0.6 mg/kg PO/IM/IV (asthma, croup); Hydrocortisone 2 mg/kg IV (adrenal insuff.) 4 mg/kg IV (anaphylaxis)
- Dopamine drip 2-20 mcg/kg/min
- Dobutamine drip 2-20 mcg/kg/min
- Epinephrine 0.01 mg/kg (0.1 ml/kg 1:10,000) IV/IO (max 1 mg); 0.1 mg/kg (0.1 ml/kg 1:1,000) ETT (max 2.5 mg); drip 0.1-1 mcg/kg/min (cold shock)
- Glucose 0.5-1 g/kg = 10DW 5-10 mL/kg ใน newborn หรือ 25DW 2-4 mL/kg ใน child (หรือใช้ 50%glucose มา dilute เป็น 12.5% และ 25% ให้ใน newborn และ child ตามลำดับ)
- Inodilator: Inamrinone 0.75-1 mg/kg IV/IO > 5 min ให้ซ้ำได้ x 2 then 5-10 mcg/kg/min หรือ Milrinone 50 mcg/kr IV/IO > 10-60 min then 0.25-0.75 mcg/kg/min
- Lidocaine 1 mg/kg IV bolus; infusion 20-50 mcg/kg/min
- 50%MgSO4 (500mg/mL) 25-50 mg/kg IV/IO slow push หรือ in 10-20 min(Torsade with pulses, severe asthma) max 2 gm
- Naloxone < 5 yr หรือ < 20 kg ให้ 0.1 mg/kg IV/IO/ET q 2 min PRN (max 2 mg)
- Nitroglycerine drip 1-5 mcg/kg/min titrate q 15-20 min
- Norepinephrine drip 0.1-2 mcg/kg/min (ผสมใน 5DW)
- NaHCO3 1 mEq/kg dilute sterile water เท่าตัว (infant)IV slow bolus
- PGE1 drip 0.05-0.1 mcg/kg/min
- Procainamide 15 mg/kg IV/IO 30-60 min (20 mg/min) (max total 17 mg/kg)
- Salbutamol < 20 kg ให้ 2.5 mg NB; > 20 kg ให้ 5 mg NB
- Heparin 50-100 unit/kg IV bolus ในรายที่ผ่าตัด aortopulmonary shunt หรือ ventricular-pulmonary shunt ที่สงสัย shunt อุดตัน
ขนาด equipment ในเด็ก
- ETT size x 1 = 4 + (อายุ /4) ใน uncuff และ 3.5 + (อายุ/4)ใน cuff
- ETT size x 2 = Suction size, NG/OG, Foley’s catheter
- ETT size x 3 หรือ 12 + (อายุ/2) = ETT depth
- ETT size x 4 = ICD size
- Laryngoscope blade size no.1 < 10 kg; no.2 BW 10-30 kg; no.3 > 30 kg
- OPA วัดจากมุมปากถึง angle of mandible; NPA จัดจากจมูกถึงติ่งหู
ประเมินความรุนแรงเฉพาะโรค
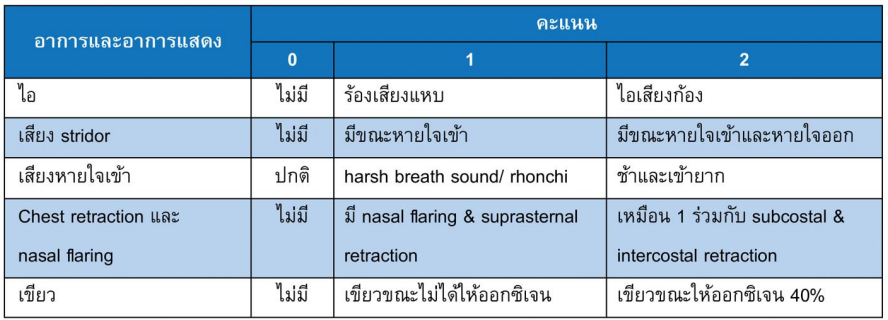
Croup score หรือ Downes score(mild < 4, moderate 4-7, severe > 7) ให้จำช่อง 2 คะแนน เรียงไป คือ ไอเสียงก้อง - เข้าและออก - ช้าและยาก – subcostal และ intercostal retraction
Acute asthma(mild-moderate-severe)
- หายใจลำบาก: ขณะเดิน –ขณะพูด –ขณะพัก ; ในทารก - / ดูดนมได้น้อย /ไม่ดูดนม
- การพูด: เป็นประโยค –เป็นวลี –เป็นคำ
- ชีพจร: < 100, 100-120, > 120
- เสียง wheeze: end-expiration – whole expiration – inspiration + expiration
- SpO2: > 95%, 90-95%, < 90%
- ความรู้สึกตัว การหายใจ ใน moderate-severe จะคล้ายกัน คือ กระสับกระส่าย หายใจเร็ว และใช้กล้ามเนื้อช่วยหายใจ
Hemorrhagic shock(ดูใน pediatric trauma):mild-moderate-severe
- ร้อยละของ blood loss คือ < 30%, 30-45%, > 45%
- SBP: 80-90 +
(อายุ x 2) mmHg ; 70-80 + (อายุ x 2)
mmHg ; < 70 + (อายุ x 2) mmHg
Non-hemorrhagic shock: mild-moderate-severe
- ร้อยละน้ำหนักที่ลดลงในทารก 5-10-15% และในเด็กวัยรุ่น 3-6-9%
- อาการ แห้ง (ปากแห้ง) –หด(poor skin turgor, กะหม่อมบุ๋ม, ปัสสาวะออกน้อยมาก)หอบ(หายใจเร็ว) - signs of shock (ซึม,pulse เบาเร็ว,BP drop, PP แคบ)
Ref: Pediatric Advanced Life support 2015, Tintinalli ed8th, Update PALS 2020